Les différents types de cancer
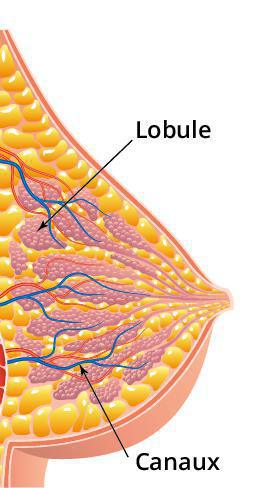
Il existe différents types de cancer du sein. Les plus fréquents sont les cancers glandulaires ou adéno carcinomes (95 %) qui se développent à partir des cellules des canaux (cancer canalaire) et des lobules (cancer lobulaire). Huit cancers sur dix sont des cancers canalaires :
● Le Carcinome Canalaire In Situ (CCIS) : C’est le type de cancer du sein non infiltrant le plus courant. Les cellules cancéreuses sont présentes dans le revêtement du canal mammaire. Elles ne sont pas propagées à l’extérieur du canal galactophore.
Environ 90 % des femmes recevant un diagnostic de CCIS présentaient des micro- calcifications à la mammographie. À l’occasion, le CCIS peut être palpé lorsqu’il est plus gros. Le CCIS peut être associé à un cancer infiltrant ou présenter un début d’infiltration. C’est le défi du pathologiste de s’assurer qu’aucune infiltration n’est présente puisque le traitement changera en conséquence.
Les CCIS sont différents et leur évolution et leur risque de rechute varient. Le risque de rechute est plus grand si le CCIS est gros (plus de 41 mm), de grade élevé à la pathologie (grade 3) et plus la femme atteinte est jeune (moins de 40 ans).
La biopsie chirurgicale permettra d’éliminer la présence d’un cancer infiltrant associé au CCIS trouvé lors d’une biopsie.
Le traitement pour un CCIS sans évidence d’infiltration peut être variable selon les facteurs de risque de ce cancer. Le plus souvent, la mastectomie partielle avec radiothérapie convient. Il n’y a généralement pas lieu de faire un ganglion sentinelle. Dans certains cas, la mastectomie partielle seule peut être choisie.
Si le CCIS s’étend dans plusieurs canaux du sein, il peut être nécessaire de faire une mastectomie totale qui pourra s’accompagner le plus souvent d’une reconstruction immédiate si la femme n’est pas fumeuse.
L’évolution du CCIS est excellente dans la majorité des cas.
● Le carcinome canalaire infiltrant (CCI) : les cellules cancéreuses prolifèrent au-delà des canaux et envahissent le tissu mammaire avoisinant (lobule et canaux). Le cancer prend la forme d’une masse palpable ou être trouvé lors d’une mammographie de dépistage. Ce type de cancer peut aussi envahir les ganglions lymphatiques.
Le carcinome canalaire infiltrant est parfois métastatique. Cela signifie que la maladie s’est développée en dehors du sein pour former des localisations secondaires dans d’autres parties du corps.
Selon l’apparence des cellules tumorales observées en anatomopathologie, le carcinome canalaire infiltrant peut-être papillaire, médullaire, mucineux, tubulaire, infiltrant sans autre indication (SAI), ou de type non spécifique (TNS), infiltrant à prédominance intracanalaire, ou squirrheux.
En ce qui concerne les CCI papillaire, médullaire et mucineux, leur évolution est plutôt lente. Il est rare qu’ils se propagent aux ganglions lymphatiques.
Le CCI squirrheux, en revanche, est une tumeur qui se développe rapidement.
Le CCI tubulaire présente quant à lui peu de récidives après la fin des traitements.
Le traitement de ce type de cancer se fait par la chirurgie (tumorectomie ou mastectomie) souvent suivie par une radiothérapie. Une hormonothérapie est possible si la tumeur est hormonodépendante. La chimiothérapie n’est pas systèmatique. Un test génétique (type Oncotype) permet de voir le réel bénéfice ou non de la chimiothérapie.
● Le carcinome lobulaire in situ (CLIS) : Le carcinome lobulaire prend naissance dans les groupes de glandes qui produisent le lait (lobules). Il peut être non infiltrant (carcinome lobulaire in situ) ou infiltrant.
Les cellules cancéreuses s’accumulent dans les lobules. Le CLIS est une accumulation de cellules anormales dans les lobules. Ces cellules ne se propagent pas hors des lobules. Le CLIS apparaît souvent dans bien des parties différentes du sein en même temps. Il se manifeste fréquemment dans les deux seins à la fois.
On détecte le plus souvent le CLIS lors d’une biopsie pratiquée pour vérifier une masse au sein ou pour faire le suivi d’une mammographie anormale.
Le CLIS n’est pas vraiment un état précancéreux ou un cancer du sein. Le CLIS est le signe, ou marqueur, révélant qu’une femme risque davantage d’avoir un jour un cancer du sein. De nombreuses femmes qui sont atteintes d’un CLIS n’auront pas de cancer du sein infiltrant.
● Récepteur hormonal positif : Plus le taux de récepteurs hormonaux (oestrogène, progestérone) est élevé plus la tumeur réagit à une hormonothérapie.
L’œstrogène et la progestérone sont des hormones femelles. Elles peuvent favoriser la croissance de certaines cellules, dont celles du cancer du sein.
On trouve des récepteurs d’œstrogènes (ER) et de progestérone (PR) à la surface ou à l’intérieur des cellules normales du sein et de certains types de cellules du cancer du sein.
C’est sur ces récepteurs que les hormones se fixent aux cellules. Une fois qu’elles s’y sont fixées, les hormones peuvent affecter le comportement ou la croissance des cellules.
Les cellules du cancer du sein qui ont des récepteurs ER et PR ont besoin de ces hormones pour croître et se diviser.
Il est également important de connaitre le statut des récepteurs (positif ou négatif) afin d’adapter le traitement. Une biopsie et une analyse de la tumeur sont nécessaires (anatomopathologie).
La tumeur ER positive et la tumeur ER et PR positive sont souvent traitées par hormonothérapie. La tumeur ER négative et PR positive est parfois traitée par hormonothérapie.
La tumeur dont les récepteurs hormonaux sont négatifs (ER- et PR-) n’est pas traitée par hormonothérapie.
● HER2-positif : Environ 15% des cancers sont affectés par le gène HER2 et ces cancers sont plus agressifs mais l’utilisation de thérapie ciblée améliore grandement la survie des femmes.
HER2 est une protéine réceptrice qui est impliquée dans la régulation de la prolifération cellulaire. Quand une cellule devient cancéreuse, il peut arriver que le nombre de récepteurs HER2 présents à sa surface augmente anormalement. Cette augmentation favorise la croissance des cellules cancéreuses. On dit alors que ces cellules sont HER2 positives.
Pour connaitre le statut HER2 (positif, négatif ou incertain) il est nécessaire de faire une biopsie de la tumeur et de procéder à son analyse. Le résultat de cette étude permet de connaître son statut HER2.
La connaissance de son statut vis-à-vis du récepteur HER2 permet de savoir si on peut bénéficier d’un traitement ciblé anti-HER2.
● Triple négatif : car on ne trouve aucun récepteur hormonal (oestrogène et progestérone), ni le gène HER2. Les femmes porteuses du gène BRCA1 et BRCA2 présentent souvent ce type de cancer. Des traitements spécifiques traitent ce type de cancer.
Chaque année 9000 personnes sont touchées par le cancer du sein triple négatif.
Une caractéristique de ces cancers est qu’il apparait 10 ans plus tôt que les autres cancers. L’incidence se situe vers 53 ans alors qu’elle est de 63 ans pour les autres types de cancer du sein (E.Deluche, E.Hahnen).
Le cancer du sein triple négatif affecte les personnes de moins de 40 ans alors qu’il est plutôt rare à cet âge pour les autres types de cancer du sein.
Ces cancers sont détectés dans la plupart des cas au stade localisé. Un traitement adapté conduit dans la majorité des cas à la guérison.
L'autre caractéristique de ce cancer est son agressivité. Il prolifère plus vite que les autres types de cancer du sein et son risque de récidive est donc plus élevé. Un tiers des patientes développera des métastases que l’on retrouvera dans les ganglions lymphatiques, les poumons, les os, le foie et le cerveau.
Les nouveaux traitements comme le sacituzumab govitecan permettent de doubler l’espérance de vie tout en préservant la qualité de la vie.
Par ailleurs de nombreux essais cliniques sont en cours avec l’immunothérapie, n’hésitez pas à demander de faire partie de ce type d’essai souvent prometteur.
Les stades du cancer
Une fois le diagnostic établi, on détermine le stade du cancer, c’est-à-dire l’étendue de la maladie. On évalue sa taille T, son infiltration N et l’atteinte ou non des ganglions lymphatiques et la présence de métastases M.
Ces critères (taille, infiltration, ganglion) permettent de définir le stade du cancer selon la classification TNM (Tumor = tumeur, Node = ganglion, Metastasis= métastase). Tx (tumeur non évaluée) jusqu’à T4, Nx (infiltration non évaluée) jusqu’à 3, M0 et M1 (présence ou non de métastase)
Les grades du cancer
Chacun de ces 3 critères est évalué par une note allant de 1 à 3. D’une manière générale, le Grade I correspond aux tumeurs les moins agressives. Le grade II est un stade intermédiaire. Le grade III correspond aux tumeurs les plus agressives.
Grade I : les cellules de la tumeur se divisent lentement.
Grade III : les cellules de la tumeur se divisent rapidement.
L’aspect génétique
Mutation génétique : les résultats d’études actuels montrent qu’une femme a un risque au cours de sa vie de développer un cancer du sein de 51 à 75 % si elle est porteuse d’une mutation BRCA1 et de 33 à 55 % si elle est porteuse d’une mutation BRCA2.
Un homme porteur du gène muté BRCA 2 présente un risque d’environ 6% de faire dans sa vie un cancer du sein (INCa).
Si dans votre famille, de nombreuses personnes sont atteintes de cancer du sein, il faut demander un test génétique. Plusieurs tests génétiques ont été développés ces dernières années et donnent de bons résultats."